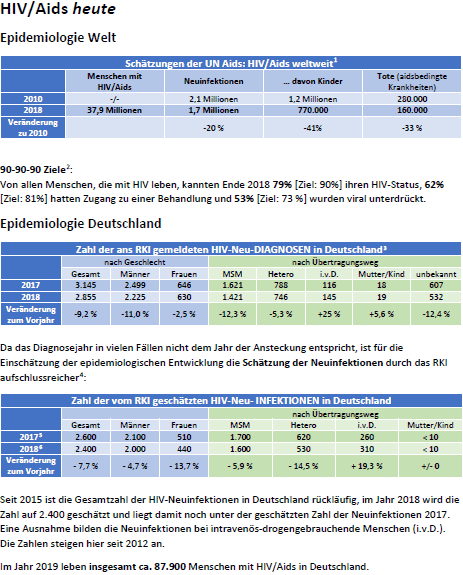
HIV heute
Seit Einführung der HIV-Kombinationstherapie hat sich der Verlauf einer HIV-Infektion deutlich verändert.
Wurde die Diagnose „HIV-positiv“ bis Mitte der 90er Jahre noch wie ein Todesurteil erlebt, so gilt eine HIV-Infektion heute als chronische Erkrankung, mit der man bei guter medizinischer Versorgung eine normale Lebenserwartung hat. Die großen medizinischen Fortschritte führen dazu, dass man sich bei HIV-positiven Menschen, die erfolgreich behandelt werden, selbst beim Sex ohne Kondom nicht mehr anstecken kann. Somit ist auch für Menschen mit HIV eine natürliche Vater- und Mutterschaft möglich, ohne dabei den/die Partner:in oder das Kind zu gefährden.
Da gerade bei dieser Erkrankung umfassend geforscht wird und die Behandlungsmethoden laufend verbessert werden, ist es für HIV-Positive besonders wichtig, sich in spezialisierten HIV-Schwerpunktpraxen behandeln zu lassen. Ob eine vollständige Entfernung der Viren aus dem Körper (also eine „wirkliche Heilung“) in absehbarer Zukunft einmal möglich sein wird, bleibt zurzeit umstritten.
Ein HIV-positives Testergebnis stellt jedoch – trotz der medizinischen Fortschritte – für die meisten Menschen einen schwerwiegenden Einschnitt dar, der nicht immer leicht zu bewältigen ist.
Denn auch eine chronische Erkrankung bringt Einschränkungen mit sich, beispielsweise die vermutlich lebenslange Einnahme der Medikamente oder deren mögliche Neben- und Wechselwirkungen. Auch die wechselseitigen Einflüsse von normalen Alterungsprozessen, einer jahrzehntelangen Behandlung und der HIV-Infektion selbst, sind noch nicht abschließend geklärt.
Ein sehr großes Problem ist, dass eine HIV-Infektion häufig immer noch als Stigma erlebt wird und HIV-Positiven auch nach über 30 Jahren Aufklärung und Information immer noch diskriminierend begegnet wird.
Infektion und Behandlung
HIV-Übertragungswege
Nachweis der Infektion/HIV-Test
Positionspapier „Altes Aids/neue Aids“
Auch Aids ist nicht mehr das, was es mal war! — Für die Glaubwürdigkeit der Aidshilfe(n) ist es wichtig ein aktuelles Bild von HIV/Aids zu vermitteln und nicht an den Bildern vom „alten Aids“ festzuhalten, wie es der Realität in den 80er/90er Jahren entsprach. In folgendem Positionspapier haben wir Fakten und Zahlen zu „altes Aids / neues Aids“ zusammengefasst.
| „Altes Aids“ | „HIV/Aids aktuell“ |
|---|---|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|